【文/ 观察者网专栏作者 廖可】
日本疫情爆发以来,“医疗崩溃”这个词总是被各大媒体循环播放。生活在东京,大部分人并不能感受到“医疗崩溃”的真正含义,只有那些不得不体验的人才能够明白,日本已然正在“医疗崩溃”之中了。笔者的一位朋友,居住于东京都中心城区的在日中国人小A,上周不得不体验了一把日本“医疗崩溃”的最前沿。
无法获得医疗的发烧患者
按照日本政府紧急事态的指导方针,仍然在大学院攻读硕士学位、同时已经开始找工作的A迎来了人生的艰难期,学校按照要求停止开放,众多日本企业也停止了就职活动。从4月起,A就和女友在家中宅了起来,几乎不出门。就是在这样的日子里,A也难免感染上了一些炎症。
5月3日傍晚,按照A自己的说法,他毫无征兆地开始发烧,自测体温为37.5度。由于之前身体上已有些炎症,因此他怀疑这次的发烧并不是新冠肺炎或是感冒,而是炎症导致的。出于谨慎,他还是吃了几片布洛芬。
然而事情的发展超出预料,当晚吃完饭后,他的体温上升到了38度,没有咳嗽、咽喉肿痛等新冠肺炎的疑似症状,仅仅只是头疼。女友用白酒为他擦拭身体希望帮他降温,但无济于事。深夜,他的体温飙升至39度。
5月4日,醒来后的A并没有任何好转,发烧一整晚令他昏昏沉沉。女友给他服用了感冒药,但并不起作用。时值日本为期12天的“黄金周”假期,A住所附近的药房和门诊都关门停业,女友千辛万苦找到了一家仍然营业的药房开药,也只能开一些非处方药。
4日晚,一整天保持发烧38度状态的A,体温又回到了39度。无法再忍耐的女友拨打了日本新冠肺炎咨询电话,然而对方在询问了相关症状后给的回答非常简洁:“4日后如果还在发烧的话可以介绍医院进行PCR测试”,同时还陪上了一堆的道歉。女友仍不依不饶请求帮助,对方给出了东京都面向外国人的新冠肺炎多语言咨询中心热线,女友向该中心拨打电话后,咨询中心一直处于“忙线”无法接通的状态。
不甘心的女友转而尝试拨打多个有急救门诊的医院电话,然而尝试了几家,对方一听是发烧病人都表示“无法对应”,拒绝接受治疗。此时,A已经出现了意识模糊的情况。这个时候,A和女友才真正意识到,自己正处在无法求治的“医疗崩溃”状态之中。
发烧患者专用厕所在清洁区域中
无奈,女友尝试以A患有的其他慢性病症状拨打了日本的医疗咨询电话,这次对方给出的回应非常迅速,并介绍了4家可以接诊的医院。女友拨打了其中2家均无法接通,第3家终于接通了。对方是一位内科医生,在听女友介绍并无新冠肺炎其他症状、并诉说了发烧后无处可医的情况后,破例为A介绍了所在医院的急诊。
有了医生的破例介绍,A终于在4日晚10点抵达医院接受了PCR测试。按A的介绍,这家医院是完全预约制,没有预约的人在楼下会被保安直接拦住,连进入医院都做不到。展示预约信息后,普通病人进入到医院正门,而发烧病人则直接被领往隔壁的急诊,两条路是完全分离、没有重合的。
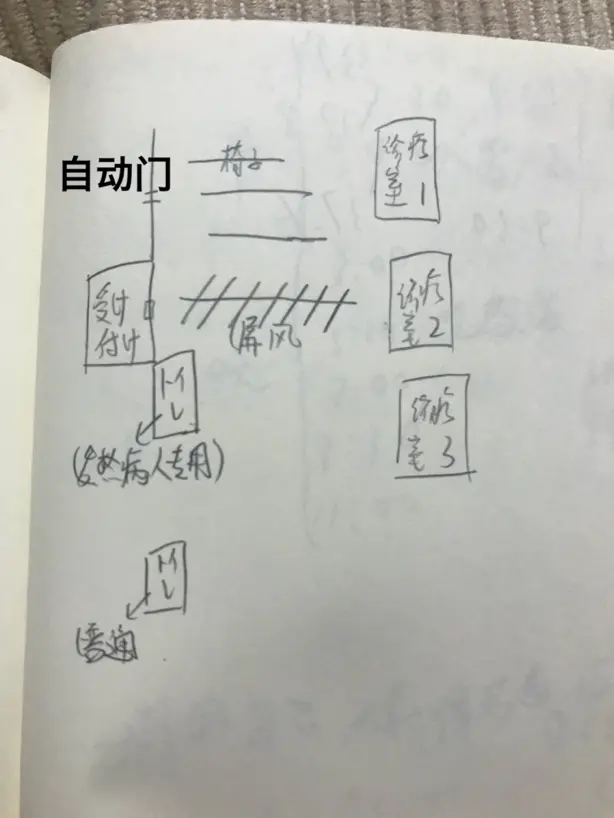
女友画下的医院急诊构造简图
从急诊的自动门进入后,首先是一片等待区,这片区域被一块巨大的屏风与其他区域隔离开,两个接待发烧病人的诊疗室也与等待区在一个区域内。刚进入等待区,就有医生上前询问A和女友的身体状况,并询问了女友是否与A有过密切接触,经过判断后将A和女友一起留在了等待区中。另一位之后进入等待区的老年人,则因为没有发烧症状被领往屏风另一侧。
医生在4次采集血液后,就让A和女友在隔离区等待,一等就是2小时。期间,一位高烧的日本年轻男性也进入到了等待区,在等待中症状突然恶化,他止不住地当场呕吐起来。无处可去的A和女友想前往厕所躲避一下,然而工作人员介绍的发烧病人专用厕所竟然是在屏风另一侧。最终A和女友在工作人员的带领下掀起了屏风、穿过清洁区域、来到发烧病人专用厕所。
凌晨2点,A在做完最后的CT检测项目后,终于被医护人员送往重症监护室(ICU)。医生告诉他,到底什么病仍然不清楚,先要去ICU隔离观察。与A分开的女友在等待区等到了凌晨3点,得知了A最终被安顿好的消息,才终于带着极度疲惫和心焦回家。
5月6日,医院仅允许女友在医院呆10分钟,并且不能与A见面。她收拾了衣物带去给了医护人员转交给A。当晚在微信中,A告诉女友自己仍然在38度的高烧状态中,并且医生只给自己挂了生理盐水。但是A让女友不要担心,医护人员都很关心自己,照顾有加。
5月7日下午2点半,PCR检测结果终于出来,A被判定为阴性,并移至普通多人病房开始正式接受治疗。5月8日,A在接受治疗24小时后痊愈出院。
迟钝的医疗体制
在日本,去医院看病并不是一件容易的事。按照日本的国民健康保险制度,每月缴纳国民健康保险的市民在看病买处方药时花销的70%,将由国家报销。听上去如此优渥的福利制度,事实上有着很大的问题。
按照日本的分级诊疗制度,普通人在患病后是不能直接前往医院挂号看病的,去医院看病至少需要经历三个步骤:获得介绍书,与医院预约,与医生预约。

(东京都内某家医院贴出的告示,大意为请发热患者在来医院前务必先打电话咨询并按指示行动,图片来源:推特)
首先,由基层拥有行医资格的医师进行初步诊断,如果医师判断患者有必要前往医院,则会开具介绍书,拿着介绍书患者才能够进入医院的大门。一般的日本医院都是预约制,当然有些医院,特别是私立医院并不一定是预约制,也不一定需要介绍书,但是依据日本特定诊疗费制度,在没有预约或介绍书的情况下,患者需要额外付一笔高额诊疗费,一般约200元至700元人民币。
那么基层拥有开具介绍书资格的医师都集中在哪儿呢?大约有四个地方:小型私人门诊、家庭医生、药房,以及大学医学部拥有行医资格的相关人员。大学医学部相关人员正常人很难接触到,不算一个常用选项,其他三项不管是门诊还是家庭医生或是药房,都有各自的上班时间,所在地也分散各处,哪个都不是什么马上就能获得诊疗的选项。
在获得初步诊断并取得介绍书后,你需要通过电话向医院请求可预约的医生和日期,这通常意味着你在向医院致电的当天并不能马上获得预约并前往医院,一般需要等待至少2到3天。在获得预约的具体日期后,你还需要按照医院提供的医生电话号码致电咨询医生并陈述基本症状,然后最终敲定初诊时间。因此到能够前往医院获得诊疗为止,你至少要准备一星期的时间。
当然,一些症状变化较快、或有传染性的流行病,比如流感,在部分医院是可以不需要提供介绍书就能接受紧急诊疗的,但并不是所有医院都有这样的制度,甚至连部分公立的大医院也行不通,因此你仍然需要在网上或致电确认好哪家医院可以去。
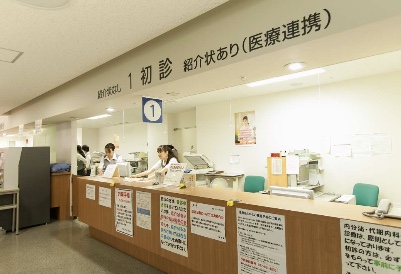
医院的挂号处,柜台分为有招待状和无招待状(招待状即介绍书),图片来源:推特
其实介绍到这里大家就会发现,如果想要享受国家报销医药费70%的福利制度,你就必须要经过繁杂的手续,可能你这天只是腹泻,但不叫救护车就意味着你要忍着疾病的困扰经历这为期一周的“折磨”。这在日本被吐槽为“迟钝的医疗体系”,特别是其仅提供全日文的服务对在日外国人极度不友好。
紧急情况下难以获得治疗
与这种普通诊疗体系相配套的是急救体系。被划分在这种体系内的疾病不需要介绍书就能获得紧急治疗,理论上来说,类似流感之类的疾病能免除介绍书,也是因为其被划分在急救体系中。
急救体系包含救护车系统和急诊系统两个分块,其中救护车系统基本在电话上操作。日本的救护车一般不属于医院,而是属于独立的急救门诊。拨打咨询电话后,咨询中心会查询距离所在地最近的急救门诊并派出救护车。这个过程中病人不需要花钱,救护车由政府从税收中划拨专款支持运营。
然而,并不是所有地方都有急救门诊,也不是所有急救门诊都会在夜间继续营业。根据去年日本政府统计的数据,救护车到达求救现场的时间集中在5到10分钟,而10到20分钟的情况比例也很高。
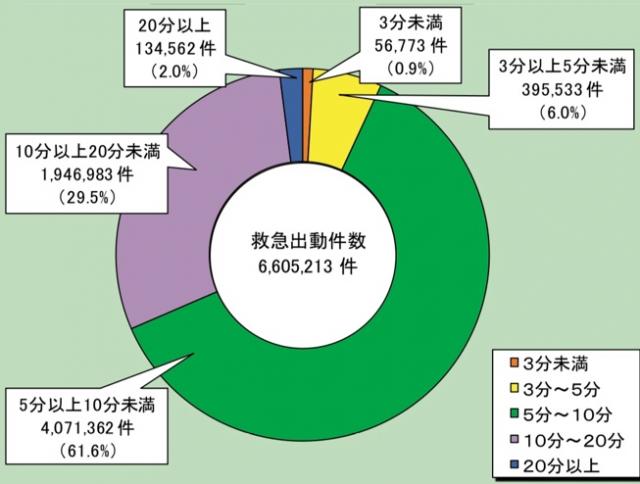
图为日本消防白皮书统计的救护车抵达现场所耗费时间的资料
除此以外,救护车虽然不会征收使用费,但会征收特殊诊疗费和夜间使用费,在被判定为不需要使用救护车却叫了救护车的情况时,呼叫救护车的患者会被征收约1000人民币的特殊诊疗费,而如若在救护车上接受医师诊疗的情况,将会被再征收约700人民币的诊疗费。因此,对于普通日本人来说,救护车是不能随便叫的,即使你觉得腹痛难忍,也有可能会被判定为小题大做叫了救护车,而不得不缴纳高额诊疗费。因此,即使紧急情况时可以通过呼叫救护车来及时获得治疗,也需要承担一定的被征收额外治疗费的风险。
另一种方式,即自行前往急诊,则比呼叫救护车要好得多,只不过同样地,不是每家医院都有急诊,也不是每家医院的急诊夜间都会运营,而且每家医院急诊治疗的疾病也不一样,所以前往急诊前需要自己大量查询相关信息,保证不会白跑一趟。 从日本的急救体系能够看出,要想在第一时间获得紧急治疗,熟练的日语、优秀的互联网使用技能、足够的金钱或是仍能勉强一行的双腿,这三样必不可少。事实上,同时具备这三样的人并不多,在日外国人、靠退休金度日的老人、残障人士、打工的低收入群体,等等,这些社会弱势群体获得紧急医疗其实有不小的困难。
新冠肺炎期间的医疗崩溃
当这种“迟钝的医疗体系”遇到新冠肺炎后,崩溃便是可以想象的事。4月进入紧急状态后,日本政府调整了PCR检查的相关规定和手续,37.5度发烧患者持续4天发烧的话可以通过电话咨询来获得PCR检查和入院治疗的机会,医疗费用纳入国民健康保险体系中,个人承担费用约为390元人民币(全额约为1300元)。但如果是4日以内的话,无论多么严重都只能在家中疗养,除非在私人诊所自费进行检测。
在当前日本社会中,“新冠病毒导致的医疗崩溃”有着两层含义,一层是单纯指的医疗前线陷入混乱,如前往医院的患者无法得到有效救治、呼吸机防护服等医疗设备不足、医生们陷入过劳状态等状况。另一层含义,则是指医疗系统无法及时接收包括新冠肺炎以内的新患者。
事实上日本政府截至目前为止都对医疗现场的具体情况闭口不谈,从安倍口中只能听到“医疗面临崩溃的危急情况”这种暧昧的说法;日本的媒体在采访时也很少进入到医疗第一线。因此在日本反而令人感到困惑的是,很少人知道医疗现场到底发生着什么,甚至许多媒体在报道医疗现场时引用的是中国武汉医疗第一线的新闻图片。除了时不时有医生在推特上传出医疗第一线崩溃的情形,日本社会中医生们是如何奋斗在第一线的,没人说得清。 比起医疗第一线,另一方面就更让人有“医疗崩溃”的实际体验了。根据NHK针对东京消防厅及都厅的调查,救护车运送患者时寻找可接收医院,被至少5所医院拒绝接收、花费20分钟也找不到可接收医院的情况在3月达到巅峰,达到惊人的931次。4月,NHK还采访了一位患者在呼叫救护车的情况下,仍然被110家医院拒绝接收的案例。日媒还报道,部分患有癌症、心脏病等疾病的患者,4月以来等待诊疗的时间变得越来越长,有专家已经开始呼吁不能忽视这些患有其他疾病的患者。

图为NHK报道截图,图中文字:被医院拒绝接收的患者不停被运往其他医院
4月30日,相当于日本CDC地位的日本医师会公开澄清,日本不存在所谓“医疗崩溃”的情况。而讽刺的是,5月6日,安倍宣布由于医疗前线持续濒临崩溃、人与人的接触未减少,所以将紧急事态延长至5月31日。
黄金周过去,东京都内首次迎来新增新冠肺炎患者人数的减少,截至目前已连续一周新增患者数在100人以下,有人说日本已经越过了峰值:但同时,也有人指出是因为先前黄金周放假,导致可以提供PCR检测的医院数变少,检测的人少了所以新增患者也变少的原因。
不论如何,日本社会从精神状态上已经进入了抗击疫情的后半程,人们期待着事态的好转,同时也濒临忍耐极限。对于医疗系统来说也同样如此,如若新增患者再不减少,则业已捉襟见肘的医疗体系将无法支撑哪怕一两个新增的患者,越来越多被救护车载着、不得不“环游东京”的那些病人就是最好的证明。后半程,对日本医疗体系依然是巨大的挑战。
本文系观察者网独家稿件,文章内容纯属作者个人观点,不代表平台观点,未经授权,不得转载,否则将追究法律责任。关注观察者网微信guanchacn,每日阅读趣味文章。
 简体中文
简体中文